Pratiquée depuis plus de 20 ans, la fécondation in vitro et le transfert d’embryons ont constitué un progrès décisif pour l’assistance médicale à la procréation. C’est une technique éprouvée. La FIV consiste à mettre en présence, dans un milieu de culture favorable à leur survie, des spermatozoïdes et des ovocytes, afin d’obtenir une fécondation et le développement d’embryons en dehors de l’organisme (in vitro). Elle nécessite une demande et un consentement de la part du couple.
Dans quels cas la FIV est-elle indiquée ?
Au début, la fécondation in vitro avait comme seule indication la stérilité tubaire : trompes bouchées , altérées ou absentes acquise généralement à la suite d’une Salpingites (infection bactérienne) ou de grossesses extra utérines.
Aujourd’hui, les indications ont été étendues à d’autres pathologies :
- hypofertilité masculine
- échec de tentatives d’insémination
- endométriose
- infertilité idiopathique (sans cause connue)
Selon la gravité de l’infertilité masculine on pourra ces différentes techniques :
- la fécondation in vitro conventionnelle (FIV)
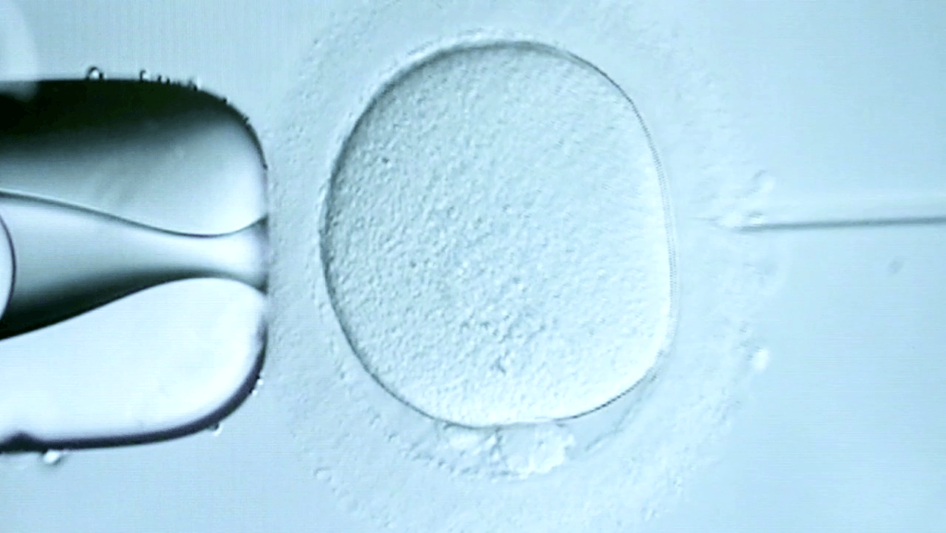
- la fécondation in vitro avec micro-injection (ICSI)
- la maturation in vitro ( MIV ) qui est une technique dérivée de la FIV
En dehors du bilan qui est demandé dans le cadre de l’insémination et de la stimulation, la fécondation in-vitro doit être précédée d’un bilan sérologique complet dont le but est d’éviter de transmettre à l’enfant à naître une maladie infectieuse pouvant être dangereuse pour lui : sida, hépatites B et C, syphilis, chlamydiae, toxoplasmose et rubéole. On pratique également un test “de migration-survie” des spermatozoïdes qui permet de vérifier qu’un nombre suffisant de spermatozoïdes mobiles pourra assurer la fécondation des ovocytes le jour de la FIV.
Les différentes étapes de la FIV
la stimulation ovarienne
La réussite de la FIV dépend en grande partie de la qualité et du nombre d’ovocytes recueillis et mis en fécondation. Pour augmenter les chances de succès,la plupart des équipes ont recours à une stimulation ovarienne par traitement hormonal pour augmenter le nombre d’ovocytes.
Cette première étape se déroule obligatoirement sous surveillance médicale régulière.
Le déclenchement de l’ovulation
Le déclenchement de l’ovulation se fait, en fonction du nombre et de la taille des follicules, comparés aux dosages hormonaux, par injection d’une hormone qui induit l’ovulation.Le médecin décide le jour et l’heure du déclenchement. La dose prescrite et l’horaire choisi doivent être strictement respectés: en effet, la ponction pour le recueil d’ovocytes doit avoir lieu dans un délai de 32 à 38 heures après l’injection de déclenchement.
La ponction pour recueil des ovocytes
Cet acte nécessite un séjour à l’hôpital. Sa durée dépend des habitudes de chaque centre et de l’éloignement du domicile de la patiente.
Selon les cas, la ponction se fait :
- en “ambulatoire” (sans hospitalisation)
- en “hôpital de jour” (sortie le jour même)
- en “hospitalisation d’une journée” ( sortie le lendemain matin )
Le mode d’anesthésie est également variable selon les équipes médicales et le choix de chaque patiente ( local, péridurale, générale ou sédation simple)
La ponction est le plus souvent réalisée par voie vaginale sous contrôle échographique.Elle consiste, grâce au repérage échographique , à introduire successivement dans chaque follicule ovarien l’extrémité d’une fine aiguille pour en aspirer le contenu : liquide folliculaire et ovocyte.
Le maximum de follicules visibles sur l’écran échographique est ponctionné, mais tous ne contiennent pas obligatoirement un ovule. Les ovocytes invisibles à l’oeil nu, sont recherchés au sein des liquides folliculaires à l’aide d’une loupe au laboratoire de biologie de la reproduction. Le biologiste indique alors le nombre total d’ovocytes recueillis et ceux succeptibles d’être mis en fécondation.
Le jour de la ponction, le partenaire masculin doit faire un recueil de sperme par masturbation dans la pièce de recueil du laboratoire. Ce prélèvement a lieu de préférence après un délai d’abstinence d’environ 2 à 3 jours.
La préparation des spermatozoïdes
Pour certains patients, il peut être préférable de prévoir une conservation par congélation préalable du sperme.
En cas de FIV avec tiers donneur, les paillettes de sperme congelé sont délivrées au couple, avant la ponction d’ovocytes, par la banque de sperme agrée.Ces paillettes seront déposées immédiatement au laboratoire assurant la FIV.
Quelle que soit l’origine du sperme (frais, auto-conservé ou donné), il est préparé sur des milieux approprié afin de sélectionner les spermatozoïdes les plus fécondants.
Ces techniques de sélection sont variables d’un centre à l’autre et fonction de la qualité du sperme recueilli.